Ligne d'assistance téléphonique pour les soins de santé
Santé et assurance
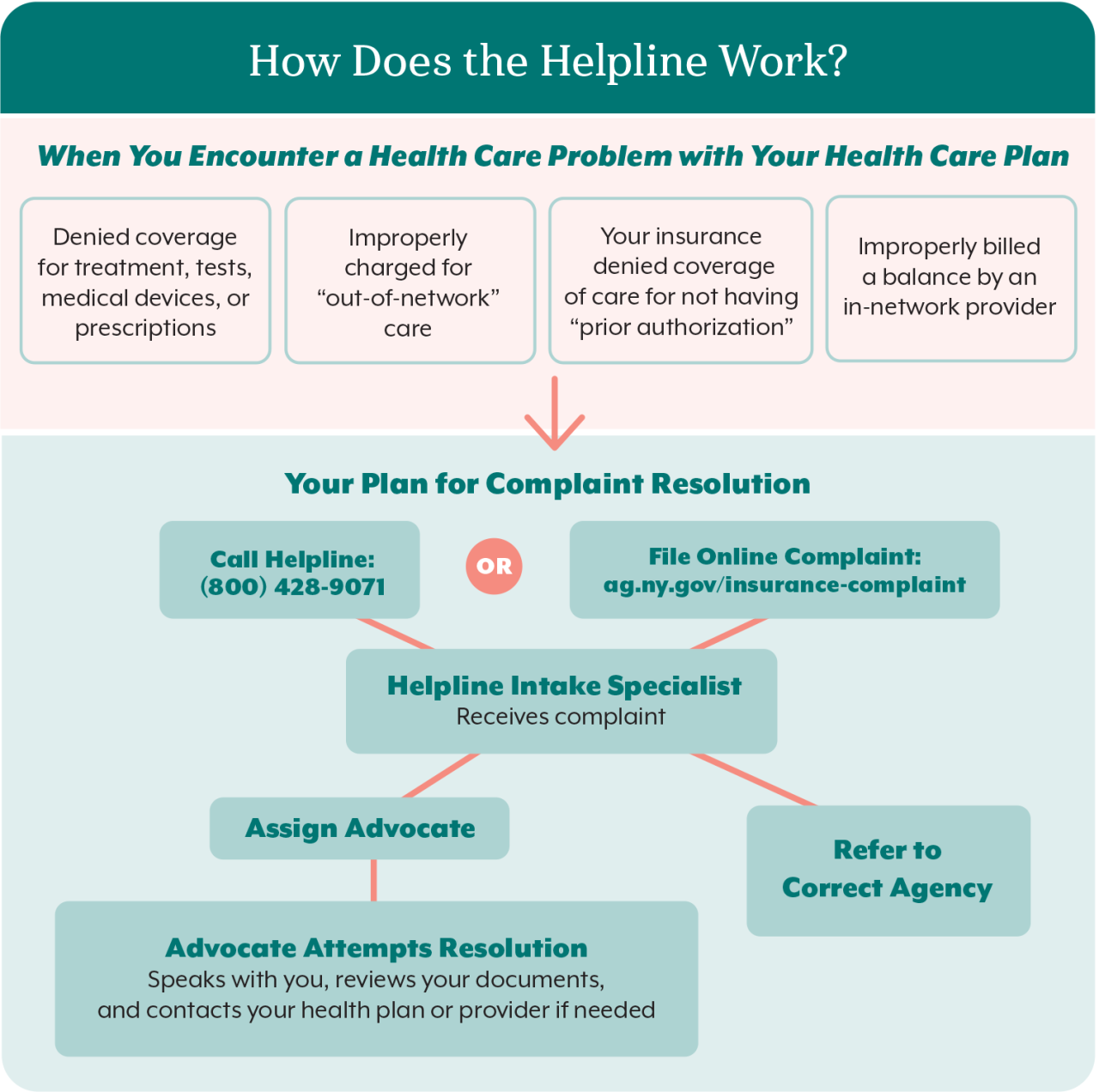
Comment fonctionne le service d'assistance téléphonique ?
Nous pouvons vous aider lorsque vous rencontrez un problème avec votre régime de soins de santé :
- On vous refuse la prise en charge d'un traitement, de tests, de dispositifs médicaux ou de prescriptions.
- Vous êtes indûment facturé pour "des soins hors réseau".
- Votre assurance se voit refuser la prise en charge des soins parce que vous n'avez pas obtenu l'autorisation préalable de "."
- Un fournisseur du réseau vous a facturé à tort un solde.
Voici votre plan pour la résolution des plaintes :
- Vous appelez le service d'assistance téléphonique au 1-800-428-9071 ou déposez une plainte en ligne relative aux soins de santé.
- Un spécialiste de l'accueil téléphonique reçoit votre plainte et désigne un défenseur ou transmet la plainte à l'organisme compétent.
- L'avocat tente de résoudre le problème en s'entretenant avec vous et en examinant vos documents. L'avocat contacte votre régime de santé ou votre prestataire de soins si nécessaire.
Conseils pour une résolution plus rapide des plaintes
Quels documents dois-je réunir ?
Vous trouverez des conseils sur la manière de déposer un appel et des informations sur les délais figurant sur votre explication des prestations (EOB), la notification de refus et les documents du régime de santé.
Mon fournisseur peut-il m'aider ?
Le bureau de votre prestataire peut être en mesure de soumettre à nouveau votre demande, de faire appel du refus de couverture, de fournir des dossiers médicaux ou de rédiger une lettre à l'appui d'un appel.
Que dois-je documenter ?
Documentez tout. Conservez une copie de tout ce que vous envoyez à votre assureur ou recevez de lui. Conservez des notes écrites des conversations, y compris la date, la personne à qui vous avez parlé et ce qui a été dit.
Mon régime d'assurance maladie a refusé une demande de remboursement. Qu'est-ce que je peux faire ?
Vous avez le droit de savoir pourquoi une demande a été refusée et de faire appel de cette décision. Demandez à votre assureur maladie de revoir sa décision par le biais de la procédure d'appel interne, qui comprend souvent deux niveaux d'appel.
Pourquoi mon régime d'assurance maladie m'a-t-il refusé une couverture ?
Examinez votre explication des prestations (EOB), ou votre avis de refus. L'EOB est un relevé envoyé par votre compagnie d'assurance maladie expliquant ce qu'elle couvre et les coûts que vous pourriez avoir à payer de votre poche. Il est envoyé après que votre médecin a soumis une demande de remboursement. Vous pouvez également appeler votre régime de santé pour obtenir une explication.
Quand dois-je faire appel ?
Les plans ont des délais et des règles différents pour faire appel. Agissez rapidement.
Mon assureur m'a envoyé une lettre de refus. Que puis-je faire d'autre ?
Si votre appel interne échoue, vous pouvez avoir d'autres options, en fonction de votre type de régime de santé et du type de refus. Vous pouvez avoir le droit de faire un appel externe auprès du Département des services financiers de l'État de New York pour une révision indépendante par un professionnel de la santé.
Vous pouvez généralement contester les points suivants :
| Problème | Que faire ? |
| Pas d'autorisation préalable : Votre régime d'assurance maladie exige que votre médecin obtienne une autorisation pour certains médicaments, tests, dispositifs médicaux ou procédures avant de prendre en charge les coûts. | Demandez à votre médecin de demander une autorisation préalable, en démontrant que les soins ou les médicaments que vous recherchez sont médicalement nécessaires ou que vous remplissez les conditions d'autorisation. |
| Pas une prestation couverte : Un médicament, un test, une procédure ou un soin spécifique n'est pas couvert par votre régime. | Vérifiez vos avantages dans votre manuel du membre et insistez pour obtenir une couverture lorsque les exclusions sont formulées de manière vague ou que les documents du régime pourraient être interprétés comme fournissant une couverture pour le service refusé. |
| Non nécessaire du point de vue médical ou expérimental : Les régimes d'assurance ne paieront pas les soins que vous demandez parce qu'ils les jugent non "nécessaires du point de vue médical" ou qu'ils ne répondent pas aux normes reconnues de bonne pratique médicale pour le traitement de votre état ou de votre maladie. | Travaillez avec votre médecin pour obtenir des documents et autres preuves afin d'expliquer au régime que votre traitement est médicalement nécessaire. |
| Hors réseau : On vous refuse la prise en charge d'un traitement dispensé par un spécialiste ou un autre prestataire ne faisant pas partie du réseau de médecins de votre régime. |
Consultez l'annuaire de vos fournisseurs. Si le médecin a été inclus par erreur, contactez votre assureur. Si vous avez été traité aux urgences par un médecin hors réseau ou si votre médecin traitant vous a adressé à un médecin dont vous ne saviez pas qu'il était hors réseau, la loi de New York vous protège. Contactez votre assureur. |
Si vous avez besoin d'aide, contactez-nous :
Ligne d'assistance du Bureau des soins de santé : 1-800-428-9071 ou Formulaire de plainte en ligne pour un problème de soins de santé
